Chuyên gia khuyên những người bị suy giảm miễn dịch mức độ trung bình hoặc nghiêm trọng hoặc mắc nhiều bệnh lý tiềm ẩn cần được chăm sóc tại bệnh viện nên có các biện pháp phòng ngừa bổ sung.
Các trường hợp Omicron BA.2 đang gia tăng
Các trường hợp Omicron BA.2 đang tăng lên chóng mặt. Sự hoảng loạn đã gây chấn động toàn thế giới khi thấy tốc độ lây nhiễm cao của biến thể Omicron BA.2 hoặc biến thể tàng hình. Trong khi các chuyên gia đang yêu cầu mọi người không bỏ qua các khuyến cáo và tiếp tục đeo khẩu trang và sát trùng tay, mọi người nên cẩn thận hơn về sự lây nhiễm COVID hiện nay khi dự kiến nó sẽ bùng phát trở lại ở nhiều quốc gia.
Nhiễm BA.2: Ai nên quan tâm hơn?
Mặc dù mọi người cần phải cảnh giác, nhưng một số ít người sau đây cần phải cảnh giác hơn những người khác.
Nhà phân tích y tế CNN, Tiến sĩ Leana Wen, bác sĩ cấp cứu và giáo sư về quản lý và chính sách y tế tại Trường Y tế Công cộng Milken thuộc Đại học George Washington cho biết với những người dễ bị COVID mặc dù đã tiêm phòng vẫn nên cẩn thận hơn với biến thể này. Đó là những người bị suy giảm miễn dịch mức độ trung bình hoặc nghiêm trọng hoặc mắc nhiều bệnh lý tiềm ẩn có thể cần được chăm sóc tại bệnh viện. Chuyên gia khuyên những người này nên có các biện pháp phòng ngừa bổ sung.
“Điều đó bao gồm việc đeo khẩu trang chất lượng cao (N95, KN95 hoặc KF94) ở tất cả các môi trường công cộng, trong nhà, tránh đám đông và chỉ đi ra ngoài vì những lý do cần thiết. Trước khi gặp gỡ người khác, những người này có thể yêu cầu những người đó nên lấy mẫu test COVID-19″ chuyên gia nói.
Người từng nhiễm làn sóng BA.1, vẫn có thể nhiễm virus BA.2?
Mọi người thường hỏi rằng nếu họ đã bị nhiễm biến thể BA.1 thì lần này có còn cần phải cẩn thận không?

Vào tháng 2, Tổ chức Y tế Thế giới (WHO) cho biết, “Tái nhiễm BA.2 sau khi nhiễm BA.1 đã được ghi nhận, tuy nhiên, dữ liệu ban đầu từ các nghiên cứu tái nhiễm ở cấp độ dân số cho thấy rằng việc nhiễm BA.1 cung cấp sự bảo vệ mạnh mẽ chống lại tái nhiễm với BA.2, ít nhất là trong khoảng thời gian giới hạn mà dữ liệu có sẵn”.
Mặc dù việc tái nhiễm không được coi là có khả năng xảy ra nhưng với tính chất dễ lây lan của BA.2, các biện pháp phòng ngừa bổ sung là cần thiết.
Các triệu chứng của nhiễm COVID do BA.2 gây ra là gì?

Cho đến nay, không có triệu chứng cụ thể nào của BA.2 xuất hiện ngoại trừ việc nó xuất hiện một số triệu chứng khác biệt của chủng “cha mẹ” của nó, Omicron. Các triệu chứng phổ biến của nhiễm COVID do Omicron gây ra là: cảm lạnh, đau toàn thân, đau họng, đau dạ dày, tiêu chảy, chảy nước mũi, mệt mỏi, nhức đầu và ho.
BA.2 có thể dẫn đến một làn sóng lây nhiễm COVID khác không?
Biến thể BA.2 có tốc độ lây nhiễm cao và do đó đã được các chuyên gia theo dõi.
Các nghiên cứu đã chỉ ra rằng BA.2 có lợi thế tăng trưởng hơn BA.1. Các nghiên cứu đang được tiến hành để tìm hiểu lý do cho lợi thế tăng trưởng này, nhưng dữ liệu ban đầu cho thấy BA.2 có vẻ dễ lây nhiễm hơn BA.1, hiện vẫn là WHO cho biết, dòng phụ Omicron phổ biến nhất được báo cáo.
Loại virus gây ung thư sarcoma Kaposi
Sarcoma Kaposi là một loại ung thư hiếm gặp hình thành trong lớp niêm mạc của mạch m.áu và mạch bạch huyết.
Nguyên nhân là do nhiễm một loại virus có tên là human herpesvirus 8 (HHV-8).
Các khối u (tổn thương) của sarcoma Kaposi thường xuất hiện dưới dạng các đốm màu đỏ tía không đau ở chân, bàn chân hoặc mặt. Tổn thương cũng có thể xuất hiện ở vùng s.inh d.ục, miệng hoặc các hạch bạch huyết. Trong sarcoma Kaposi nặng, các tổn thương có thể phát triển ở đường tiêu hóa và phổi.
Theo Mayoclinic, nguyên nhân cơ bản gây ra bệnh sarcoma Kaposi là do nhiễm một loại virus có tên là human herpesvirus 8 (HHV-8). Ở những người khỏe mạnh, nhiễm HHV-8 thường không gây ra triệu chứng vì hệ thống miễn dịch giữ nó trong tầm kiểm soát. Tuy nhiên, ở những người có hệ thống miễn dịch suy yếu, HHV-8 có khả năng kích hoạt sarcoma Kaposi.
Những người bị nhiễm virus suy giảm miễn dịch ở người (HIV) – virus gây ra bệnh AIDS – có nguy cơ mắc bệnh sarcoma Kaposi cao nhất. Tổn thương hệ thống miễn dịch do HIV gây ra cho phép các tế bào chứa HHV-8 nhân lên. Thông qua các cơ chế chưa biết, các tổn thương đặc trưng hình thành.
Những người nhận cấy ghép nội tạng dùng thuốc ức chế hệ thống miễn dịch để ngăn ngừa thải ghép cũng có nguy cơ mắc bệnh sarcoma Kaposi. Tuy nhiên, ở nhóm dân số này, bệnh có xu hướng nhẹ hơn và dễ kiểm soát hơn so với những người bị AIDS.
Chẩn đoán bệnh bằng cách nào?
Để xác định xem một tổn thương da đáng ngờ có phải là sarcoma Kaposi hay không, bác sĩ sẽ cần thực hiện sinh thiết, bao gồm việc loại bỏ một mẩu mô nhỏ để kiểm tra trong phòng thí nghiệm.
Các xét nghiệm để chẩn đoán sarcoma Kaposi bên trong bao gồm:
– Xét nghiệm m.áu trong phân: Xét nghiệm này phát hiện m.áu ẩn trong phân, đây có thể là dấu hiệu của sarcoma Kaposi trong đường tiêu hóa.
– Chụp X-quang phổi: Chụp X-quang phổi có thể cho thấy những bất thường gợi ý sarcoma Kaposi trong phổi.
– Nội soi phế quản: Trong xét nghiệm này, một ống mỏng (ống soi phế quản) được đưa qua mũi hoặc miệng vào phổi của bạn để xem lớp niêm mạc của chúng và lấy mẫu các khu vực bất thường.
– Nội soi đại tràng: Bác sĩ sử dụng một ống mỏng (ống nội soi) đưa qua miệng của bạn để kiểm tra thực quản, dạ dày và phần đầu tiên của ruột non của bạn. Nếu bác sĩ nghi ngờ sarcoma Kaposi bên trong bất kỳ cơ quan nào trong số này, sinh thiết mô bị ảnh hưởng sẽ được thực hiện để xác định bệnh.
– Nội soi đại tràng: Một ống mỏng (ống soi ruột kết) được đưa qua trực tràng của bạn và tiến vào ruột kết để kiểm tra thành của các cơ quan này. Những bất thường gợi ý sarcoma Kaposi ở trực tràng hoặc ruột kết cũng có thể được sinh thiết trong quá trình nội soi đại tràng.
Nội soi phế quản là không cần thiết để chẩn đoán sarcoma Kaposi trừ khi bạn có vấn đề về hô hấp không rõ nguyên nhân hoặc chụp X-quang ngực bất thường. Tương tự, trừ khi xét nghiệm m.áu tìm thấy m.áu trong phân, bạn có thể tránh nội soi trên hoặc nội soi đại tràng.
Các phương pháp điều trị
Phương pháp điều trị sarcoma Kaposi khác nhau, tùy thuộc vào các yếu tố sau:
– Loại bệnh
Trong lịch sử, sarcoma Kaposi liên quan đến AIDS nghiêm trọng hơn so với bệnh cổ điển hoặc liên quan đến cấy ghép. Nhờ sự kết hợp thuốc kháng virus ngày càng hiệu quả và cải thiện khả năng phòng ngừa các bệnh n.hiễm t.rùng khác liên quan đến AIDS, sarcoma Kaposi đã trở nên ít phổ biến hơn và ít nghiêm trọng hơn ở những người bị AIDS.
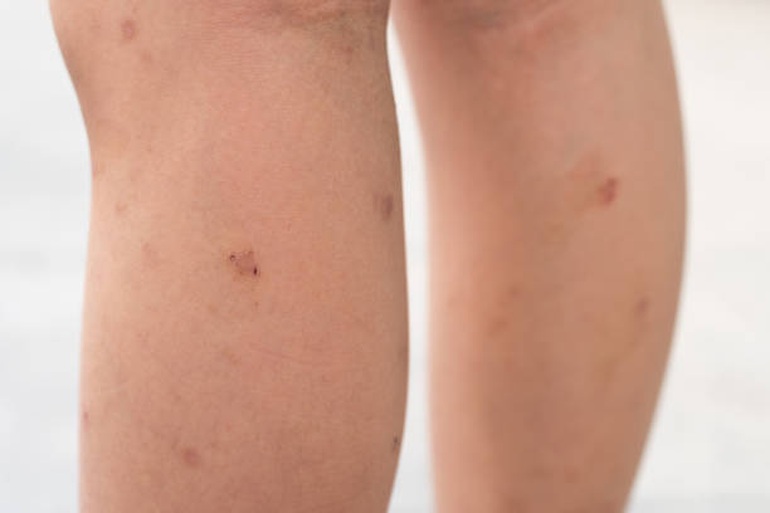
Tổn thương của sarcoma Kaposi thường xuất hiện dưới dạng các đốm màu đỏ tía không đau ở chân, bàn chân hoặc mặt.
– Số lượng và vị trí của tổn thương
Các tổn thương da lan rộng và các tổn thương bên trong cần điều trị khác với các tổn thương biệt lập.
– Ảnh hưởng của các tổn thương
Tổn thương ở miệng và cổ họng gây khó khăn cho việc ăn uống, trong khi tổn thương ở phổi có thể gây khó thở. Các tổn thương lớn, đặc biệt là ở chân trên, có thể dẫn đến sưng đau và khó di chuyển.
– Sức khỏe tổng quát
Suy giảm hệ thống miễn dịch khiến bạn dễ bị sarcoma Kaposi cũng khiến một số phương pháp điều trị nhất định, chẳng hạn như thuốc hóa trị liệu mạnh, quá mạo hiểm để thử. Điều này cũng đúng nếu bạn mắc một loại ung thư khác, bệnh tiểu đường được kiểm soát kém hoặc bất kỳ bệnh mãn tính, nghiêm trọng nào.
Đối với sarcoma Kaposi liên quan đến AIDS, bước đầu tiên trong điều trị là bắt đầu hoặc chuyển sang kết hợp thuốc kháng virus để làm giảm số lượng virus gây ra HIV / AIDS và tăng số lượng tế bào miễn dịch nhất định trong cơ thể bạn. Đôi khi, đây là phương pháp điều trị duy nhất cần thiết.
Khi có thể, những người bị sarcoma Kaposi liên quan đến cấy ghép có thể ngừng dùng thuốc ức chế hệ thống miễn dịch. Điều này cho phép hệ thống miễn dịch loại bỏ ung thư trong một số trường hợp. Chuyển sang một loại thuốc ức chế miễn dịch khác cũng có thể mang lại sự cải thiện.
Điều trị các tổn thương da nhỏ bao gồm:
– Tiểu phẫu (cắt bỏ).
– Đốt hoặc áp lạnh.
– Bức xạ liều thấp, cũng hữu ích cho các tổn thương trong miệng.
– Tiêm thuốc hóa trị vinblastine trực tiếp vào tổn thương.
– Ứng dụng của một loại thuốc giống như vitamin A (retinoid).
Tổn thương được điều trị trong bất kỳ cách nào trong số những cách này đều có khả năng quay trở lại trong vòng một vài năm. Khi điều này xảy ra, việc điều trị thường có thể được lặp lại.
Xạ trị là phương pháp điều trị thông thường cho những người có nhiều tổn thương trên da. Loại bức xạ được sử dụng và vị trí của các tổn thương được điều trị khác nhau ở mỗi người. Khi có hơn 25 tổn thương, hóa trị với các loại thuốc chống ung thư tiêu chuẩn có thể hữu ích. Hóa trị cũng được sử dụng để điều trị sarcoma Kaposi trong các hạch bạch huyết và đường tiêu hóa.
